Преэклампсия
Беременность у многих женщин сопровождается тошнотой, отеками и головной болью. На ранних сроках это чаще всего нормально и неопасно, но в третьем триместре те же симптомы могут возникнуть как предвестник преэклампсии. Это осложнение беременности, угрожающее здоровью и жизни как женщины, так и малыша. Чтобы уменьшить связанные с преэклампсией риски, важно как можно раньше распознать ее. Для этого акушеры-гинекологи назначают всем беременным анализы мочи и просят контролировать артериальное давление. О том, как вовремя заметить и как лечить гестоз — в нашей статье.
Как избежать преэклампсии при беременности?
Не существует надежного способа избежать преэклампсии, но есть меры, которые могут снизить риск ее появления или развития тяжелых осложнений:
- покой, отсутствие чрезмерных физических нагрузок;
- постельный режим при повышенном артериальном давлении;
- уменьшение потребления соли в течение всей беременности;
- прием препаратов кальция и витамина D при их дефиците.
При наличии показаний или риска преэклампсии врач также может назначить препараты для снижения артериального давления, диуретики (мочегонные), сульфат магния и другие средства. Если у женщины есть высокий риск преэклампсии, или она уже возникала при предыдущих беременностях, для профилактики новых осложнений врач может рекомендовать постоянный прием аспирина в небольшой дозировке.

Аспирин и преэклампсия
Преэклампсия может возникать у любой женщины, но есть факторы риска, которые намного увеличивают эту вероятность. Акушер-гинеколог порекомендует принимать аспирин для профилактики, если:
- у женщины уже была беременность с преэклампсией;
- есть аутоиммунные заболевания, диабет, хроническая артериальная гипертензия или хронические заболевания почек;
- беременность является многоплодной.
Также принимать аспирин нужно, если есть минимум два фактора из следующих:
- ожирение;
- возраст старше 35 лет;
- наличие преэклампсии у матери или сестры;
- большое количество родов;
- наличие осложнений при предыдущей беременности.
При риске преэклампсии аспирин принимают с конца первого триместра (12-14 недель беременности) и до срока в 36 недель. Дозировку определяет акушер-гинеколог.
Также для профилактики важно регулярно проходить осмотры у гинеколога, измерять артериальное давление, сдавать анализ мочи, внимательно относиться к любым изменениям в самочувствии⁶. Своевременная диагностика позднего гестоза — важная составляющая обеспечения выживаемости женщин и их будущих детей.
Симптомы и признаки преэклампсии
Преэклампсия проявляется тремя характерными признаками:
- высокое артериальное давление;
- отеки;
- протеинурия – наличие белка в моче (рис. 1).
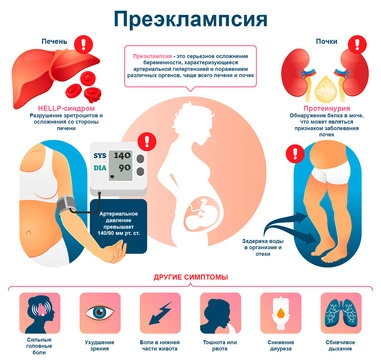
Повышенным считается систолическое артериальное давление выше 140 мм рт. ст. и/или диастолическое артериальное давление выше 90 мм рт. ст. Измерения выполняют минимум дважды через 4-6 часов. Если артериальное давление оказывается повышенным два или более раз, диагностируют артериальную гипертензию. Если нужно уточнить диагноз, проводят суточный мониторинг артериального давления.
Отеки не являются обязательным признаком преэклампсии, но их выраженность позволяет оценить тяжесть состояния. Если отек генерализованный (появляется в нескольких областях или по всему телу), появляется время от времени, это может быть опасным симптомом, указывающим на развитие преэклампсии на фоне других заболеваний.
Протеинурия — высокое содержание белка в моче. Ее диагностируют, оценивая количество белка в порции мочи (в норме — до 30 мг). После 22 недель беременности во время каждого приема в женской консультации оценивают содержание белка в моче с помощью индикаторных полосок или сдачи утренней или суточной мочи на анализ. Если содержание оказывается высоким, врач ищет причину.
Часто признаки преэклампсии начинают развиваться незаметно, и самочувствие женщины долго остается нормальным. Даже если симптомы появляются, их легко спутать с обычным недомоганием при беременности. Чтобы вовремя выявить осложнения, важно на каждом приеме подробно рассказывать о своем самочувствии акушеру-гинекологу, ведущему беременность. Среди возникающих при преэклампсии симптомов могут быть:
- отеки;
- быстрый набор веса;
- снижение остроты зрения;
- появление «мушек» перед глазами или ауры вокруг предметов;
- чувствительность к свету;
- шум в ушах;
- изжога, тошнота и рвота;
- боли в области плечевого пояса или в правой верхней части живота;
- одышка, ощущение нехватки воздуха;
- покашливание или сухой кашель;
- затрудненное дыхание через нос;
- редкие позывы к мочеиспусканию (суточный объем мочи до 500 мл в сутки).
Если состояние ухудшается, возможна спутанность сознания, появление признаков нервно-мышечной раздражимости. Также могут начаться судороги беременных (эклампсия) — смертельно опасное осложнение беременности, характеризующееся генерализованными судорогами, которые протекают как один длинный припадок или как серия приступов. При этом возможно развитие апноэ (остановка дыхания), расширение зрачков, появление пены изо рта. Это состояние очень опасно, и после судорог женщина может впасть в кому⁴. Тяжелый гестоз угрожает и ребенку: возможно развитие судорог, гипоксия, поражение сердечно-сосудистой, центральной нервной, иммунной, дыхательной и других систем.

Диагностика преэклампсии
Риск преэклампсии начинают оценивать еще в первом триместре. Обычно это делают во время планового скрининга. Для этого акушер-гинеколог измеряет артериальное давление, назначает анализ крови. Также врач собирает данные анамнеза. Ему нужно рассказать об имеющихся и перенесенных заболеваниях, состоянии здоровья, самочувствии и жалобах. Уже в первом триместре назначается допплерометрия. Это ультразвуковое исследование, которое позволяет оценить кровоток в обеих маточных артериях.
В дальнейшем дополнительное ультразвуковое исследование может назначаться при подозрении на преэклампсию. При таком исследовании проводят фетометрию плода (анализируют его размеры, анатомическое строение, положение и пр.), а также оценивают состояние плаценты и околоплодных вод².

Уже в первом триместре проводится диагностика, которая помогает оценить риск развития преэклампсии. Раннее определение этого риска позволяет проводить профилактику тяжелых осложнений, поэтому беременным женщинам важно своевременно вставать на учет в женской консультации — чем раньше, тем лучше.
На каждом приеме у врача беременной женщине измеряют артериальное давление. Также врач регулярно назначает анализ мочи. Это нужно, чтобы контролировать риск преэклампсии. При повышении артериального давления до 140/90 мм рт. ст. (или более) и появлении белка в моче женщину направят на дополнительное обследование.

Результаты анализа крови на уровень белков sFlt-1, PlGF и их соотношение позволяют предсказывать преэклампсию за 4 недели до появления симптомов.
При подозрении на преэклампсию врач может назначить следующие анализы:
- анализ крови для определения уровня общего гемоглобина и оценки гематокрита;
- анализ крови для определения уровня тромбоцитов;
- биохимический анализ крови для оценки уровня общего белка, глюкозы в крови, креатинина, общего билирубина, мочевины, мочевой кислоты, определения АЛТ, АСТ.
Артериальное давление при диагностике измеряют минимум дважды, с интервалом в 4-6 часов (кроме экстренных случаев). Протеинурию диагностируют по суточному анализу мочи (потеря 300 мг белка или более). Также возможна диагностика по соотношению белка и креатинина или по результату исследования с индикаторной тест-полоской (1+ и выше).
Преэклампсия может диагностироваться даже в случаях, когда белок отсутствует в моче, при условии, что впервые появившаяся гипертония сочетается с любым из следующих состояний:
- тромбоцитопения;
- почечная недостаточность или нарушение функций печени;
- отек легких;
- нарушение зрения;
- нарушение функций головного мозга.
Отеки могут сопровождать преэклампсию из-за нарушения функции почек, но при диагностике их не рассматривают в качестве симптома, так как они могут возникать и при нормальном течении беременности.
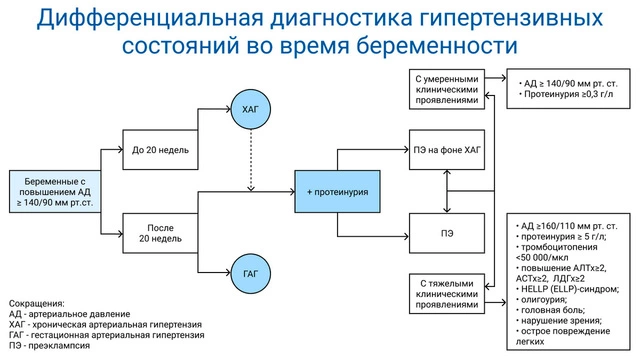
Преэклампсию важно отличать от других состояний, возникающих при беременности в связи с высоким артериальным давлением (рис. 2):
- Хроническая артериальная гипертензия — наблюдается на сроке до 20 недель беременности.
- Гестационная гипертензия — возникает во второй половине беременности, не сопровождается протеинурией или другими симптомами преэклампсии.
После того, как исследования проведены, врач определяет тяжесть преэклампсии и назначает соответствующую терапию.
Лечение преэклампсии
Преэклампсия опасна и для матери, и для ребенка. Даже если состояние женщины нетяжелое, нужно наблюдение и сохранение беременности в стационаре. При тяжелом состоянии может потребоваться экстренная помощь.
Тактику лечения выбирают в зависимости от тяжести патологии и срока беременности. Лечение ведут в нескольких направлениях².
Снижение артериального давления
Для этого подходят не все антигипертензивные средства. Например, ингибиторы АПФ, антагонисты рецепторов ангиотензина II и некоторые другие препараты не рекомендованы. Врач может назначить метилдопу. Также возможно применение альфа-адреноблокаторов, нифедипина, клонидина. Выбирать препараты для снижения артериального давления и рассчитывать дозировку должен врач. При антигипертензивной терапии нужен постоянный контроль артериального давления, а также периодические УЗИ для контроля состояния плода.
Противосудорожная терапия
Предполагает внутривенное введение сульфата магния. Рекомендовано при тяжелой преэклампсии, но врач может применять магнезию и при умеренной преэклампсии, а также для профилактики, если есть риск ее развития. Магнезиальную терапию применяют не дольше 5-7 дней. Сульфат магния вводится, чтобы предупредить появление новых судорог, а также в течение суток после родов².
Родоразрешение
Преэклампсию нельзя вылечить, и единственный способ избавиться от нее — родить. Пока она остается умеренной, можно контролировать ее под наблюдением врачей, чтобы роды не были слишком ранними. Однако если есть экстренные показания, в неотложном порядке проводят родоразрешение. Оно необходимо при признаках отслойки плаценты, острой гипоксии плода, при кровотечении из родовых путей, при угрозе жизни матери. Состояние женщины стабилизируют до родов. Если возможно, роды проходят естественным путем, если нет, делают кесарево сечение.

Срок беременности, на котором возникла преэклампсия, влияет на тактику лечения:
- до 22-24 недель — считается, что беременность угрожает жизни женщины, и ее прекращают;
- от 25 до 33 недель — беременность сохраняют, если не развивается неконтролируемая артериальная гипертензия, нет опасности для матери или ребенка;
- после 33-34 недель — подготовка к родам и родоразрешение (кесарево сечение).
В каждом случае решение о родоразрешении, сохранении или прерывании беременности должен принимать врач с учетом предполагаемых рисков, динамики состояния матери и плода.
При тяжелой преэклампсии женщине может потребоваться экстренная помощь с госпитализацией в палату интенсивной терапии или реанимации. В течение суток после родов необходимо наблюдение в палате интенсивной терапии. В восстановительный период нужно контролировать содержание белка в моче, показатели функции печени, артериальное давление. Если оно остается высоким спустя шесть недель после родов, нужна консультация терапевта или кардиолога. Кроме этого женщине, пережившей преэклампсию, может быть назначено МРТ головного мозга.
Применение дексаметазона
При тяжелой преэклампсии, развивающейся на сроке до 34 недель, возникает риск преждевременных родов. Для плода это опасно развитием РДС (респираторный дистресс-синдром) — тяжелого дыхательного расстройства, которое возникает в связи с незрелостью легких новорожденного. Для профилактики РДС у ребенка женщине могут быть рекомендованы инъекции дексаметазона, глюкокортикостероида, который ускоряет развитие тканей легких у плода⁵. Терапию желательно закончить как минимум за 48 часов до родов.
Наблюдение после родов
Преэклампсия проходит после завершения беременности, но для женщины сохраняется повышенный риск сердечно-сосудистых заболеваний. После родов в течение нескольких недель нужно измерять артериальное давление. Пока оно не нормализуется, может требоваться прием антигипертензивных препаратов. Если артериальное давление остается высоким спустя 12 недель, нужно обратиться к терапевту или кардиологу для лечения гипертонии.
Что будет, если не лечить? Риски преэклампсии
Преэклампсия опасна и для беременной женщины, и для ребенка. Без лечения она угрожает развитием эклампсии. Это тяжелый судорожный припадок, который может завершиться комой, инсультом или инфарктом миокарда. Он сопровождается нарастающей почечной недостаточностью, отеком легких, возможна отслойка плаценты, внезапная внутриутробная гибель плода, потеря зрения из-за отслойки сетчатки.
Даже если преэклампсия проходит, для женщины сохраняются риски гипертонической болезни и других сердечно-сосудистых заболеваний, развития инсульта и инфаркта. Чтобы контролировать эти риски, важно вести здоровый образ жизни и наблюдаться у врачей и после беременности.

Для женщины, пережившей преэклампсию, при каждой следующей беременности ее риск будет выше, а в случае повторного развития гестоза каждый раз он будет более тяжелым.
При преэклампсии и после нее у женщины могут развиваться следующие состояния и заболевания:
- HELLP-синдром. Связан с функциональной недостаточностью печени, сопровождается нарушением работы других внутренних органов (почки, легкие, головной мозг и пр.), угрожает смертью и матери, и плоду.
- ДВС-синдром. Нарушения в системе свертывания крови с образованием тромбов, последующим снижением способности крови к свертыванию и появлением кровотечений.
- Отек легких. Сопровождается одышкой, кашлем, нарушениями дыхания.
- Острая почечная недостаточность. Проявляется как результат поражения почек при преэклампсии.
- Гипертоническая энцефалопатия. Сосудистое заболевание головного мозга, развивающееся как осложнение артериальной гипертензии.
Осложнения преэклампсии, опасные для плода:
- отслойка плаценты;
- острая гипоксия;
- замедление роста плода и низкая масса тела при рождении;
- необходимость преждевременных родов;
- внутриутробная гибель плода.
При преэклампсии для спасения жизни матери может потребоваться экстренное родоразрешение. Если это происходит на раннем сроке, ребенок может погибнуть или родиться с глубокой недоношенностью, сопряженной со множеством рисков для здоровья².
Откуда берется гестоз и что это такое? Причины преэклампсии
Преэклампсия или поздний гестоз — опасное осложнение беременности, при котором повышается артериальное давление, образуются отеки, в моче появляется белок. Все это может привести к нарушениям в работе органов будущей матери и навредить плоду, замедлив его развитие.
Почему возникает преэклампсия, точно неизвестно. Предпосылки для ее появления закладываются на раннем сроке беременности, когда плодное яйцо прикрепляется к матке. Если оно прикрепляется недостаточно глубоко, поверхностно, плацента развивается неправильно, нарушается развитие сосудистых каналов, и это влияет на поступление крови к плоду. Из-за этого по мере развития беременности плацента все хуже справляется с обеспечением себя и плода необходимыми питательными веществами. После 20 недель это приводит к появлению симптомов преэклампсии и целому ряду нарушений, из-за которых повреждаются кровеносные сосуды разных органов матери (включая почки, головной мозг, печень) и возникает угроза ее жизни. Преэклампсия опасна и для ребенка. Она может влиять на развитие плода, вызывая гипоксию, а также провоцировать задержку развития и судороги¹.
Дефицит витамина D и риск преэклампсии: есть ли связь?
Витамин D влияет на многие физиологические процессы: с одной стороны, на то, как плод прикрепляется к эпителию матки, с другой – на регуляцию биосинтеза ренина (фермент, связанный с повышением артериального давления). Еще в начале 1990-х годов была выдвинута гипотеза о влиянии уровня витамина D на риск преэклампсии. Позже исследования показали, что это действительно так³.
Низкий уровень витамина D на сроке до 22 недель беременности считают самостоятельным фактором риска развития преэклампсии. При наличии подтвержденного анализами дефицита витамина D его прием с ранних сроков беременности снижает вероятность появления преэклампсии, а также развития ее тяжелых осложнений.
Известно, что некоторые факторы могут увеличивать риск преэклампсии:
- Беременность является первой или после предыдущей беременности прошло больше 10 лет.
- Возраст беременной старше 35-40 лет.
- При предыдущей беременности уже была преэклампсия (с каждым новым случаем тяжесть состояния может нарастать).
- У кровных родственниц была преэклампсия.
- Беременность является многоплодной.
- У женщины есть диабет, ожирение или другие заболевания, связанные с обменом веществ, высокое артериальное давление, болезни почек.
- Беременность наступила в результате ЭКО.
- У женщины есть аутоиммунные заболевания (системная красная волчанка и другие).
Как часто встречается преэклампсия?
От 5 до 10% беременных женщин имеют повышенное артериальное давление. При гипертонии высок риск преэклампсии. Она встречается у 2-8% беременных женщин, и на ее долю приходится 10-15% случаев материнской смертности. Ежегодно в мире из-за преэклампсии умирает по меньшей мере 70 тысяч беременных женщин.

В России умеренную преэклампсию диагностируют у 2,74% от общего числа беременных женщин, тяжелую — у 0,84%.
Количество смертей и тяжелых осложнений, связанных с преэклампсией, постепенно уменьшается. Важную роль в этом играет правильное ведение беременности, постоянное наблюдение в женской консультации и своевременная диагностика².
Степени преэклампсии
Преэклампсия может быть ранней, с появлением первых симптомов на сроке до 34 недель, и поздней, развивающейся после 34 недели беременности. При ранней преэклампсии риск тяжелого течения и последствий для матери и ребенка выше.
По степени тяжести преэклампсия может быть умеренной и тяжелой. Тяжесть состояния влияет на прогноз, а также на выбор тактики ведения беременности, лечения, родовспоможения².
Преэклампсия считается умеренной, если диагностирована протеинурия, а артериальное давление повышено в пределах от 140/90 до 159/99 мм рт. ст. При тяжелом состоянии артериальное давление выше этих показателей (подтверждается минимум двумя результатами измерений с интервалом в 4-6 часов). Количество белка в моче 300 мг/сутки. Также состояние считают тяжелым, если кроме симптомов умеренной преэклампсии есть следующие признаки:
- одышка, дыхательная недостаточность, симптомы отека легких;
- рвота, тошнота, боль в правом подреберье;
- головная боль, нарушения зрения, шум в ушах, спутанность сознания;
- появление симптомов на сроке до 34 недель;
- задержка роста плода;
- образование и выведение мочи в объеме менее 500 мл.
Заключение
Преэклампсия опасна и для матери, и для ребенка, но связанные с ней риски можно контролировать. Для этого важно наблюдаться у акушера-гинеколога уже с ранних сроков беременности, соблюдать его рекомендации, внимательно относиться к своему самочувствию.
Источники
- Пылаева Н.Ю., Шифман Е.М. Преэклампсия. Эклампсия. Анестезия и интенсивная терапия в родах и послеродовом периоде. Анестезия и интенсивная терапия в акушерстве, 2020.
- Российское общество акушеров-гинекологов, Ассоциация анестезиологов-реаниматологов, Ассоциация акушерских анестезиологов-реаниматологов. Преэклампсия. Эклампсия. Отеки, протеинурия и гипертензивные расстройства во время беременности, в родах и послеродовом периоде. Клинические рекомендации, 2021.
- Мальцева Л. И., Васильева Э. Н. Витамин D и преэклампсия. Российский вестник акушера-гинеколога, 2016.
- Сидорова И. С., Никитина Н. А. Критические формы преэклампсии. Российский вестник акушера-гинеколога, 2017.
- Российское общество акушеров-гинекологов. Нормальная беременность. Клинические рекомендации, 2020.
- Всемирная организация здравоохранения. Рекомендации ВОЗ по профилактике и лечению преэклампсии и эклампсии. 2014.
https://medportal.ru/enc/procreation/pregnanttrable/preeklampsia/